Le psoriasis est une maladie inflammatoire chronique du corps, accompagnée d'une lésion cutanée prédominante avec formation de taches et de plaques érythémateuses présentant des bordures claires et des squames argentées à la surface.
L'évolution de cette maladie est caractérisée par des périodes d'exacerbation et de rémission (diminution des manifestations symptomatiques). Malheureusement, la médecine n'a pas encore identifié la cause exacte et fiable du psoriasis, mais un facteur héréditaire a été clairement constaté, qui, en combinaison avec des facteurs déclenchants, contribue au moment déclencheur de l'apparition de cette maladie. Un lien a été révélé entre l'apparition du psoriasis et les antigènes du système HLA.
Entre 1 et 5 % de la population mondiale souffre de cette maladie très désagréable, et les personnes à la peau claire courent un plus grand risque de développer du psoriasis que les personnes noires.
La maladie peut survenir à tout âge, mais les périodes de 20 à 30 ans et de 50 à 60 ans sont considérées comme critiques.
Important!Le psoriasis n'est pas contagieux pour les autres, mais provoque des désagréments pour le patient lui-même, car les éruptions cutanées qui apparaissent au cours de la maladie ne sont pas seulement un défaut esthétique, mais s'accompagnent également de démangeaisons désagréables. De plus, la manifestation d'un rhumatisme psoriasique est possible, ce qui aggrave considérablement la qualité de vie du patient.
La plupart du temps, les éruptions cutanées sont localisées sur le cuir chevelu, à la surface des coudes et des genoux, au niveau des plis cutanés et des organes génitaux. Souvent, les ongles, les fesses et la zone autour des sourcils peuvent être touchés. La nature et l’apparence de l’éruption cutanée dépendent du type de psoriasis.
Causes du psoriasis
La nature de l'apparition du psoriasis n'a pas encore été révélée par la médecine ; certains médecins parlent de causes auto-immunes. La deuxième théorie expliquant l'apparition de la maladie est une perturbation du processus normal de maturation et de division des cellules cutanées. L'hérédité et le stress sont également considérés comme en cause.
Une prédisposition génétique au psoriasis, des allergies et une perturbation fréquente de la fonction barrière cutanée (fort frottement, exposition chimique, influence de produits contenant de l'alcool) peuvent provoquer une exacerbation de la maladie.
Aux déclencheurs connus qui provoquentpsoriasis, se rapporter:
- Le phénomène de Koebner est l'apparition d'éruptions cutanées fraîches au site d'irritation cutanée dans la phase aiguë de certaines dermatoses ;
- Coup de soleil ou autres types de brûlures ;
- Infection par le VIH ;
- Infection streptococcique bêta-hémolytique, responsable du psoriasis en gouttes ;
- Utilisation de médicaments (notamment bêtabloquants, lithium, inhibiteurs de l'enzyme de conversion de l'angiotensine) ;
- Stress émotionnel sévère ;
- Consommation d'alcool;
- Fumer du tabac ;
- Obésité;
- Déséquilibre hormonal, notamment chez les femmes pendant la ménopause et la grossesse ;
- Troubles du système digestif.
La principale cause du développement de la maladie est la croissance et la division excessives et accélérées des cellules de la peau, associées au processus inflammatoire du derme. En d’autres termes, les cellules cutanées situées dans la couche inférieure de l’épiderme commencent à se développer rapidement et à exercer une pression sur les cellules situées au-dessus. Ce processus s'accompagne d'une desquamation importante de la peau et est appelé parakératose. On pense qu'une stimulation excessive par le système immunitaire est le lien principal dans l'apparition de ce mécanisme.
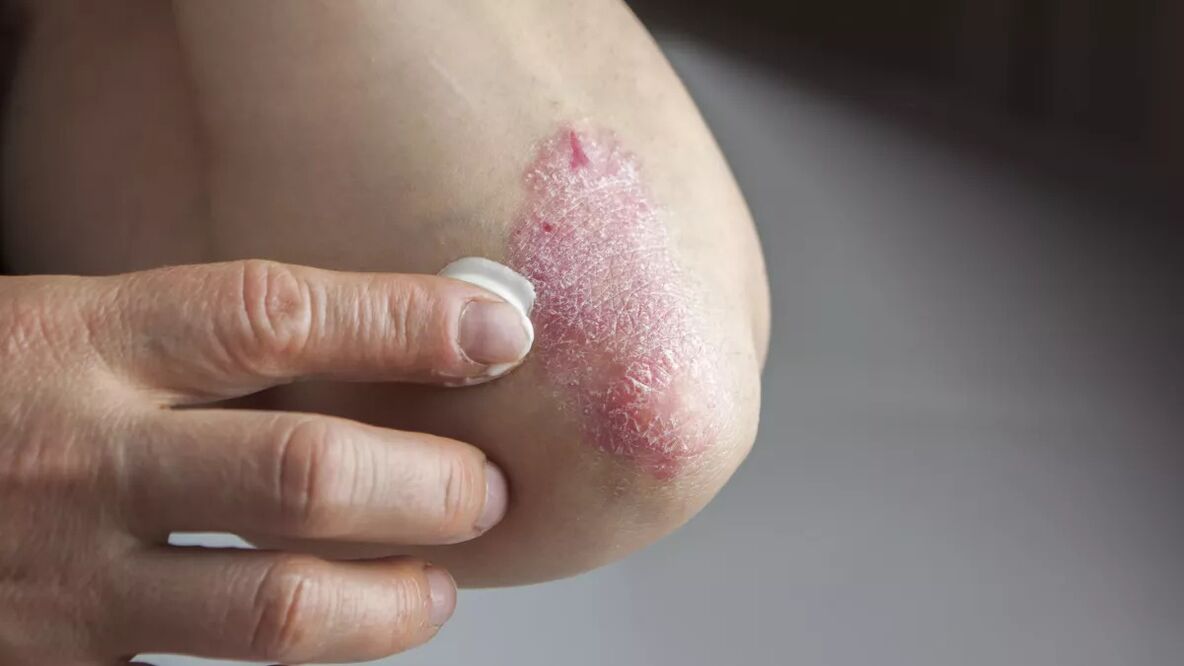
Symptômes et signes du psoriasis
Les éruptions cutanées associées au psoriasis sont asymptomatiques ou accompagnées de démangeaisons. Le plus souvent, elles sont localisées sur le cuir chevelu, sur les surfaces extenseurs des genoux et des coudes, sur le sacrum et les fesses (notamment au niveau du sillon fessier) et dans la région génitale. Les ongles des mains et des pieds, la peau des sourcils, des aisselles et du nombril peuvent être touchés. Les éruptions cutanées peuvent fusionner avec des lésions et couvrir de vastes zones anatomiques et des zones cutanées situées entre elles. Selon le type de psoriasis, l’éruption cutanée peut avoir différentes manifestations externes.
En règle générale, les éruptions cutanées sont discrètement localisées et sont représentées par des papules ou des plaques érythémateuses couvertes d'écailles denses, argentées et brillantes. L'éruption cutanée apparaît progressivement. Les rémissions et les exacerbations surviennent spontanément ou après exposition à des facteurs provoquants.
5 à 30 % des patients développentarthrite psoriasique, ce qui peut entraîner un handicap pour le patient. Ce processus peut conduire à une destruction conjointe.
Important!Le psoriasis ne menace pas la vie du patient, mais il détruit l'image qu'il a de lui-même. Outre le fait que l'apparence du patient change, il faut également beaucoup de temps pour traiter les éruptions cutanées et pour garder les vêtements et la literie propres, ce qui réduit considérablement la qualité de vie du patient.
Types de psoriasis
- vulgairepsoriasis (plaque ordinaire ou chronique), dans lequel les éruptions cutanées ressemblent à des plaques individuelles recouvertes de desquamation argentée. Les plaques peuvent fusionner à mesure que la maladie progresse. Parmi tous les sous-types, ce type de psoriasis est le plus courant et représente environ 90 %.
- psoriasis inverséaccompagné d'éruptions cutanées qui apparaissent au niveau des plis naturels et peuvent former des fissures.
- psoriasis en gouttescaractérisé par de multiples éruptions cutanées d'un diamètre de 0, 5 à 1, 5 cm, souvent formées après une pharyngite streptococcique.
- psoriasis palmoplantaireelle se manifeste par des plaques sur la paume et la plante des pieds, qui peuvent fusionner.
- psoriasis des onglesaffecte les plaques à ongles sous la forme d'indentations et de sillons ponctués avec décoloration et épaississement de l'ongle. Les modifications des ongles causées par le psoriasis ressemblent souvent aux modifications causées par une infection fongique.
- psoriasis pustuleuxaccompagnée de la formation de pustules sur la paume, la plante des pieds ou éventuellement d'une lésion de l'un des doigts. Il peut également exister une forme généralisée.
- psoriasis érythrodermiqueelle se manifeste par une apparition soudaine ou progressive de rougeurs chez les patients souffrant de plaques psoriasiques, lorsque les plaques elles-mêmes sont légères ou absentes. Apparaît généralement en raison d'un traitement inapproprié du psoriasis vulgaire.
Méthodes de diagnostic du psoriasis
Lorsque des symptômes de psoriasis apparaissent, le patient doit consulter un dermatologue. Il procédera à un examen externe des zones cutanées touchées et dressera un historique médical complet.
Le psoriasis présente une similitude générale avec d’autres maladies dermatologiques, en particulier aux premiers stades de manifestation. Il est important d’exclure la présence d’infections fongiques des mains et des ongles. Le type séborrhéique du psoriasis nécessite un diagnostic différentiel spécial pour exclure l'eczéma séborrhéique, le pityriasis rosé et la syphilis papuleuse.
En cas de maladie active et de lésions étendues de zones de l'épiderme, une analyse visuelle des grattages est utilisée. Au cours du grattage, le pelage s'intensifie. À la place du tartre retiré, un film mince et lisse est visible, qui se décolle sous l'action mécanique et révèle une surface humidifiée de gouttelettes de sang.
Dans la plupart des cas, le diagnostic du psoriasis n'est pas difficile, il suffit simplement d'examiner la peau du patient. Le médecin doit exclure les erreurs de diagnostic et déterminer la présence d'autres maladies et autres pathologies survenant dans le contexte du psoriasis.
Dans de rares cas, le diagnostic nécessite une biopsie. Si des signes cliniques non classiques sont présents, leur nécessité doit être envisagée. La gravité de la maladie est légère, modérée et sévère selon la zone de peau touchée. Les dommages sur moins de 10 % de la peau sont légers. Il existe des méthodes plus sophistiquées pour évaluer la gravité de la maladie, mais celles-ci sont utilisées dans les essais cliniques.
Traitement du psoriasis
Il existe de nombreux facteurs dont dépendent le développement de la maladie et ses diverses manifestations. C’est pourquoi de nombreux traitements contre le psoriasis ont été développés. Ces méthodes sont souvent combinées, incluant des interventions pharmacologiques et non pharmacologiques.
Le plan de traitement est établi en fonction de la gravité de la maladie, de la zone de peau touchée et de la gravité des symptômes tels que rougeurs, démangeaisons, desquamation. L'âge et le sexe, le stade de la maladie et l'état général du patient, la présence de maladies concomitantes sont également pris en compte, car ils peuvent limiter le choix des méthodes de traitement.
Le traitement du psoriasis doit entraîner une réduction des manifestations cliniques (éruptions cutanées et autres symptômes), une amélioration de l'état général du patient et un rétablissement de sa capacité de travail.
Lors du traitement du psoriasis, vous devez suivre un régime et prendre soin de votre peau correctement, car il existe un risque de lésions hépatiques. Dans de tels cas, il est recommandé de réduire la quantité d'aliments gras dans l'alimentation du patient, de renoncer à l'alcool, aux sucreries (sucres simples) et aux féculents. L'accent dans l'alimentation doit être mis sur les protéines : viande maigre, poisson, produits laitiers, légumes et fruits. Assurez-vous de faire attention aux réactions allergiques ou à l'intolérance à certains produits.
Pour améliorer la qualité de vie du patient et se débarrasser de la maladie, il est nécessaire d'utiliser une approche intégrée :
- Traitement local–Les pommades et les crèmes résistent bien à la desquamation et aux démangeaisons dans les petites zones où la maladie est localisée. Les onguents hormonaux, l'acide salicylique, les rétinoïdes et les hydratants sont particulièrement efficaces dans le traitement du psoriasis du visage et des mains.
- Thérapie pharmacologiqueutilisé comme méthode supplémentaire pour un traitement efficace du psoriasis lorsque les pommades n’aident pas. Les médicaments réduisent le processus inflammatoire, éliminent l'enflure et les démangeaisons et bloquent l'activité accrue des cellules de la peau. Mais il convient de noter que les comprimés ont de nombreux effets secondaires (fatigue accrue, manque d'appétit, hypertension artérielle). Par conséquent, il est très important de suivre toutes les recommandations du médecin concernant la posologie du médicament.
- Lorsque le psoriasis est localisé à la tête et au cou, utilisershampooings thérapeutiques médicamenteux: antifongique, goudron, contenant des corticostéroïdes. Le shampooing élimine les agents pathogènes de l'inflammation pathologique, élimine les squames, soulage les démangeaisons et les brûlures.
- Injections thérapeutiques d'antihistaminiquesbloquent les démangeaisons sévères, les médicaments biologiques ont un effet bénéfique sur le système immunitaire.
Malheureusement, il n’existe aujourd’hui aucune possibilité de guérison complète du psoriasis. Tout traitement du psoriasis vise à éliminer durablement les signes de la maladie et à prolonger la rémission. Mais le traitement du psoriasis est nécessaire, malgré l'évolution lente et chronique de la maladie, car une absence prolongée de traitement peut entraîner un handicap pour le patient.

























